诊断
乳腺癌诊断
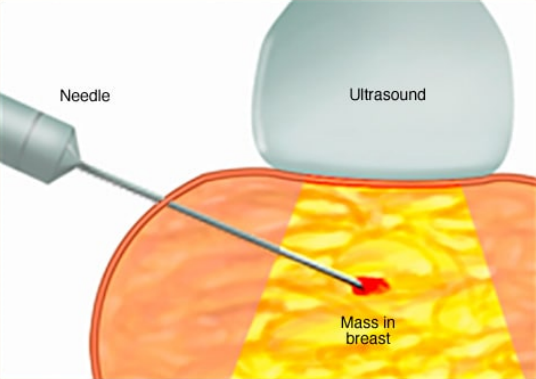
空芯针活检
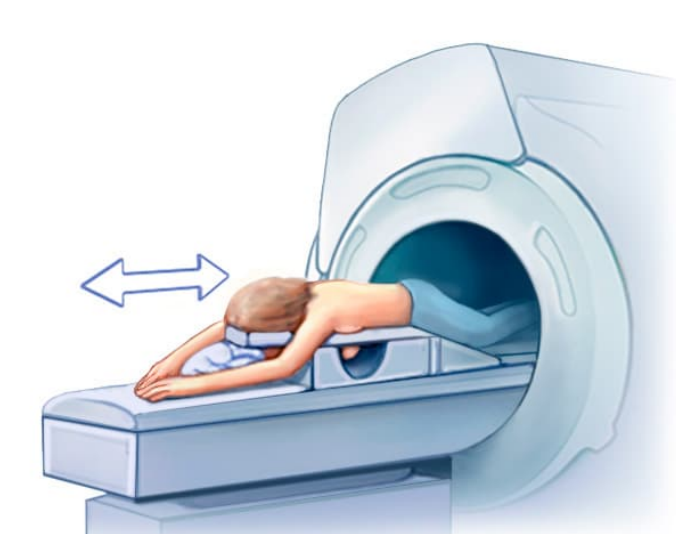
乳房核磁共振成像
用于诊断乳腺癌的检查和方法包括:
· 乳房检查。医生将检查您的两侧乳房和腋窝淋巴结,通过触摸确定是否有肿块或其他异常。
· 乳房 X 光检查。乳房 X 光检查是一种针对乳房的 X射线检查。乳房 X 光检查常被用来筛查乳腺癌。如果在乳房 X 光筛查时发现异常,医生可能会建议您接受诊断性乳房 X 光检查,对异常处做进一步评估。
· 乳腺超声。超声波检查利用声波生成体内深层结构的影像。可以使用超声波来确定新的乳房肿块是实体肿块还是积液囊肿。
取出乳腺细胞样本进行检测(活检)。活检是确诊乳腺癌的唯一确切方法。活检时,医生会借助 X 线或其他影像学检查方式的引导,通过专用针头从可疑区域提取一块组织。往往会在乳房内留一块小型金属标记物,方便在以后的影像学检查中轻松找到提取部位。
将活检样本送到实验室进行分析,由专家确定细胞是否癌变。还要对一份活检样本进行分析,确定乳腺癌的细胞类型、癌症的侵袭性(分级)以及癌细胞是否包含可能对治疗选项产生影响的激素受体或其他受体。
· 乳房磁共振成像(MRI)。磁共振成像仪使用磁场和无线电波生成乳房内部影像。接受乳房磁共振成像检查前须注入造影剂。与其他影像学检查不同,磁共振成像不使用放射线生成影像。
根据您的具体情况,还有可能使用其他检查和方法。
乳腺癌分期
当医生诊断出您患有乳腺癌后,即会确定您的癌症程度(分期)。癌症分期有助于确定您的预后和最佳治疗方案。
接受乳腺癌手术之前,可能无法获得癌症分期的完整信息。
乳腺癌分期检查和程序可能包括:
· 血液检测,例如全血细胞计数
· 另一只乳房的乳房 X 光检查,目的是检查是否有癌症症状
· 乳房核磁共振成像
· 骨扫描
· 计算机断层成像(CT)
· 正电子发射断层扫描(PET)
并非所有女性都需要进行这些检查和程序。医生会根据您的具体情况,并考虑您可能出现的新症状,为您选择合适的检查。
乳腺癌分为 0 到 IV 期,其中 0 表示癌症为非浸润性或未扩散到乳腺导管外。IV 期乳腺癌,也称为转移性乳腺癌,是指癌细胞已经扩散到身体其他部位。
此外,乳腺癌分期还会考虑癌症的等级;是否存在肿瘤标记物,例如雌激素受体、黄体酮受体、HER2 受体;以及增殖因子。
治疗
医生会根据乳腺癌类型、分期和分级、大小及癌细胞是否对激素敏感来确定乳腺癌的治疗方案。医生还会考虑您的总体健康状况和您自己的喜好。
大多数患有乳腺癌的女性会接受手术,许多人在手术后还会接受额外的治疗,比如化疗、激素治疗或放射疗法。在某些情况下,还可以在手术前使用化疗。
乳腺癌有多种治疗方法,要做出与治疗有关的复杂决定可能令您感到不知所措。请考虑向乳腺中心或医院的乳腺专家寻求第二诊疗意见,并与面临相同决定的其他女性进行交流。
乳腺癌手术
肿块切除
乳房切除术
前哨淋巴结活检
放射疗法
用于治疗乳腺癌的手术包括:
· 切除乳腺癌(肿块切除术)。外科医生会在行肿块切除术期间切除肿瘤及其周围的一小部分健康组织,这可能被称为保乳手术或局部广泛切除术。
· 对于较小的肿瘤,医生可能会建议行肿块切除术。一些肿瘤较大的患者可能需要在术前接受化疗以缩小肿瘤,这样医生便有可能通过肿块切除术将肿瘤全部切除。
· 切除整个乳房(乳房切除术)。乳房切除术是一种切除所有乳房组织的手术。大多数乳房切除术会切除所有乳房组织,即小叶、导管、脂肪组织和一些皮肤,包括乳头和乳晕(全乳房或单纯乳房切除术)。
· 部分病例或许可以使用较新的外科技术,以改善乳房外观。保留皮肤的乳房切除术和保留乳头的乳房切除术已经越来越常用于乳腺癌治疗
· 切除数量有限的淋巴结(前哨淋巴结活检)。肿瘤淋巴液引流最先进入一部分淋巴结;为了确定癌症是否已扩散到淋巴结,外科医生会告诉您切除这部分淋巴结的作用。
· 如果在这些淋巴结中没有发现癌症,则在任何剩余的淋巴结中发现癌症的几率很小,不需要再切除其他淋巴结。
· 切除若干淋巴结(腋窝淋巴结清扫)。如果在前哨淋巴结发现癌症,外科医生会告诉您切除腋窝的其他淋巴结所能发挥的作用。
· 切除双侧乳房。对于某些单侧患有乳腺癌的女性,如果遗传倾向或明显家族史令另一侧乳房患癌症的风险大大增加,可能选择将对侧(健康)的乳房切除(对侧预防性乳房切除术)。
· 单侧患乳腺癌的大多数女性,其另一侧乳房今后不会患癌。请与医生讨论乳腺癌风险以及此手术的益处和风险。
· 乳腺癌手术的并发症取决于所选择的手术。乳腺癌手术存在疼痛、出血、感染和手臂肿胀(淋巴水肿)的风险。
您可以选择在术后进行乳房再造。请与外科医生讨论您的可选方案和偏好。
在乳腺癌手术前,考虑整形外科医生转诊介绍。您的选项可能包括使用乳房植入物(硅胶或水)重建乳房或使用您自己的身体组织重建乳房。这些手术既可以在行乳房切除术时同步进行,也可以稍后再进行。
放射疗法
放射疗法使用高功率能量束(如 X 线和质子)来杀死癌细胞。使用放射疗法时,通常使用一种大型机器,将能量束对准您的身体(体外放射)。但还可将放射性物质置于体内来进行放疗(近距离治疗)。
一般在肿块切除术后进行全乳房外部射束放射。如果肿块切除术后癌症复发的风险较低,乳房近距离治疗可能是一种可选方案。
对于较大的乳腺癌或已经扩散到淋巴结的癌症,医生可能建议在乳房切除术后对胸壁进行放射疗法。
根据治疗方法的不同,乳腺癌放射治疗可能持续三天到六周。利用放射治疗癌症的医生(放射肿瘤科医生)根据您的情况、癌症类型和肿瘤位置,确定哪种疗法最适合您。
放射疗法的副作用包括疲劳及照射部位出现红色、晒伤样皮疹。也可能出现乳房组织肿胀或变硬。少数情况下会出现更严重的问题(如心脏或肺部损害);在非常罕见的情况下,治疗区域会出现第二种癌症。
化疗
化疗使用药物来破坏快速生长的细胞,如癌细胞。如果您的癌症复发或扩散至身体其他部位的风险很高,医生可能建议术后化疗,以降低癌症复发的几率。
对于乳腺肿瘤较大的女性,化疗有时会在术前进行。目标是将肿瘤缩小至手术更易切除的大小。
化疗也用于治疗癌症已扩散至身体其他部位的女性。化疗可用于控制癌症,并减少癌症引起的任何症状。
化疗的副作用取决于使用的药物。常见的副作用包括脱发、恶心、呕吐、疲劳和感染风险增加。罕见的副作用包括过早绝经、不孕不育症(绝经前)、心脏和肾脏受损、神经损伤,在极少数情况下还会出现血细胞癌。
激素治疗
激素治疗(也许更恰当的名称是激素阻断疗法)用于治疗对激素敏感的乳腺癌。医生称这些癌症为雌激素受体阳性(ER 阳性)和黄体酮受体阳性(PR 阳性)癌症。
为了减少癌症复发的几率,可以在手术或其他治疗前后使用激素治疗。如果癌细胞已经扩散,激素治疗可缩小扩散范围并控制癌症。
可用于激素疗法的治疗包括:
· 阻止激素附着在癌细胞上的药物(选择性雌激素受体调节剂)
· 绝经后阻止身体产生雌激素的药物(芳香化酶抑制剂)
· 阻止卵巢产生激素的外科手术或药物
激素治疗的副作用取决于您的具体治疗方法,但可能包括潮热、盗汗和阴道干涩症。更加严重的副作用包括发生骨质疏松和血凝块的风险。
靶向治疗药物
靶向药物治疗专门攻击癌细胞中的特定异常。例如,有些靶向治疗药物专门攻击某些乳腺癌细胞过度产生的蛋白质,称之为人类表皮生长因子受体 2(HER2)。该蛋白质有助于乳腺癌细胞生长和存活。这些药物通过对产生过多 HER2 的细胞进行靶向治疗,可以破坏癌细胞,同时保全健康细胞。
市面上也有针对癌细胞内其他异常的靶向治疗药物。靶向治疗是癌症研究的一个活跃领域。
医生可能对您的癌细胞进行检测,看看靶向治疗药物是否对您有用。有些药物是在手术后使用,可降低癌症复发的风险。有些药物则用于治疗晚期乳腺癌,可减缓肿瘤的生长。
免疫疗法
免疫疗法利用免疫系统来对抗癌症。身体抵御疾病的免疫系统可能不会攻击癌症,这是因为癌细胞会产生一种蛋白质,导致免疫系统细胞对其视而不见。免疫疗法正是通过干扰这一过程来发挥作用。
如果您患有三阴性乳腺癌,即癌细胞没有雌激素、黄体酮或 HER2 受体,那么您可以选择免疫疗法。
支持性(姑息)疗法
姑息疗法是一种专注于缓解疼痛及严重疾病其他症状的特殊疗法。姑息疗法专家与您、您的家人及其他医生合作,为您提供额外的支持,对您当前进行的治疗加以补充。姑息疗法可在接受其他积极治疗(如外科手术、化疗或放射疗法)时使用。
姑息疗法与其他所有适当疗法同时进行时,癌症患者可能感受更好,寿命也会更长久。
姑息疗法由医生、护士和其他经过专门培训的专业人士组成的团队提供。姑息疗法团队的目的在于改善癌症患者及其家属的生活质量。在提供这种形式的护理时,您可以同时接受有疗效或其他的治疗方法。
替代医学
目前还没有发现治愈乳腺癌的替代疗法。但是,结合医生提供的治疗,补充和替代疗法可以帮助您应对治疗的副作用。
缓解疲劳的替代疗法
乳腺癌的很多幸存者在治疗期间和治疗后都会经历可能持续数年的疲劳。只要与医生提供的治疗相结合,辅助和替代疗法可能有助于缓解疲劳。
向医生咨询以下事项:
· 温和的运动。如果医生认为您可以运动,最开始每周可进行几次温和的运动,然后在您感觉良好后加大运动量。可考虑散步、游泳、瑜伽或太极。
· 管理压力。控制日常生活中的压力。尝试可减少压力的技巧,如肌肉放松、想象、花时间陪伴朋友和家人。
· 表达感受。找到能让您记录或谈论情绪的活动,例如写日记、参加互助团体以及与咨询师交谈。
参考资料:
1. AskMayoExpert. Breast cancer. Rochester, Minn.: Mayo Foundation for Medical Education and Research; 2017.
2. Breast cancer. Fort Washington, Pa.: National Comprehensive Cancer Network. http://www.nccn.org/professionals/physician_gls/f_guidelines.asp. Accessed June 28, 2017.
3. Townsend CM Jr, et al. Diseases of the breast. In: Sabiston Textbook of Surgery: The Biological Basis of Modern Surgical Practice. 20th ed. Philadelphia, Pa.: Elsevier; 2017. https://www.clinicalkey.com. Accessed June 28, 2017.
4. Leading new cancer cases and deaths — 2017 estimates. American Cancer Society. https://www.cancer.org/research/cancer-facts-statistics/all-cancer-facts-figures/cancer-facts-figures-2017.html. Accessed June 29, 2017.
5. Warner KJ. Allscripts EPSi. Mayo Clinic, Rochester, Minn. April 21, 2017.
6. AskMayoExpert. Breast reconstruction. Rochester, Minn.: Mayo Foundation for Medical Education and Research; 2017.
7. What you need to know about breast cancer. National Cancer Institute. https://www.cancer.gov/publications/patient-education/wyntk-breast-cancer. Accessed June 29, 2017.
8. Breast cancer risk assessment and screening in average-risk women. American Congress of Obstetricians and Gynecologists. https://www.acog.org/Resources-And-Publications/Practice-Bulletins/Committee-on-Practice-Bulletins-Gynecology/Breast-Cancer-Risk-Assessment-and-Screening-in-Average-Risk-Women. Accessed June 28, 2017.
9. Cancer‐related fatigue. Fort Washington, Pa.: National Comprehensive Cancer Network. http://www.nccn.org/professionals/physician_gls/f_guidelines.asp. Accessed June 28, 2017.
10. Palliative care. Fort Washington, Pa.: National Comprehensive Cancer Network. http://www.nccn.org/professionals/physician_gls/f_guidelines.asp. Accessed June 28, 2017.
11. McDermott AM, et al. Surgeon and breast unit volume-outcome relationships in breast cancer surgery and treatment. Annals of Surgery. 2013;258:808.
12. AskMayoExpert. Tamoxifen and CYP2D6 (pharmacogenomics). Rochester, Minn.: Mayo Foundation for Medical Education and Research; 2017.
13. Breast SPOREs. National Cancer Institute. https://trp.cancer.gov/spores/breast.htm. Accessed July 3, 2017.
14. National Accreditation Program for Breast Centers. American College of Surgeons. https://www.facs.org/quality-programs/napbc. Accessed July 3, 2017.
15. Toledo E, et al. Mediterranean diet and invasive breast cancer risk among women at high cardiovascular risk in the PREDIMED trial. JAMA Internal Medicine. 2015;175:1752.
16. Breast cancer prevention — Patient version (PDQ). National Cancer Institute. https://www.cancer.gov/types/breast/hp/breast-prevention-pdq. Accessed June 28, 2017.
17. Pruthi S, et al. Successful implementation of a telemedicine-based counseling program for high-risk patients with breast cancer. Mayo Clinic Proceedings. 2013;88:68.
18. Pruthi S (expert opinion). Mayo Clinic, Rochester, Minn. July 24, 2017.
19. Warner KJ. Allscripts EPSi. Mayo Clinic, Rochester, Minn. April 29, 2019.
20. Anders CK, et al. Epidemiology, risk factors and the clinical approach to ER/PR negative, HER2-negative (triple negative) breast cancer. https://www.uptodate.com/contents/search. Accessed May 3, 2019.
Couch FJ, et al. Associations between cancer predisposition testing panel genes and breast cancer. JAMA Oncology. 2017;3:1190.
21. https://www.mayoclinic.org/zh-hans/diseases-conditions/breast-cancer/symptoms-causes/syc-20352470
【盛诺一家】成立于2011年,是国内权威的海外医疗咨询服务机构,提供出国看病、全球专家远程咨询、日本体检等服务。
海外医疗服务为什么选择盛诺一家?
- 与美、日、英近 50家 顶级医院官方签约合作
- 服务团队 70% 具医学背景,专业可靠
- 全球 15个 服务中心,全流程一站式服务
- 医疗费用享 5%-40% 专属折扣
- 60%客户通过老客户推荐,满意度高达 99%
如果您或家人想了解海外就医方案?
📞 请拨打免费咨询热线:400-855-7089 或通过
🌐 盛诺一家官网 预约咨询,获取专业建议,开启全球精准医疗之路。








